Осложнения имплантации и долговечность имплантатов
В литературе за последние 30 лет было много публикаций по теме «Долговечности и осложнений дентальных имплантатов и протезных [IM1] конструкций на имплантатах». Если проследить с начала развития дентальных имплантатов, то можно обнаружить, что дентальная имплантология начиналась как эмпирическая наука проб и ошибок. На заре дентальной имплантологии в основном использовались пластинчатые, субпериостальные и даже игольчатые имплантаты.
Процент приживляемости и долговечности имплантатов у этих имплантатов был низкий [1.3]. Низкий процент успеха имплантации был обусловлен многими факторами, но основными факторами являются недостаточный уровень научных и исследовательских работ и во-вторых первые имплантаты изготавливались из хромокобальтового сплава. Последние 40 лет материалом для их изготовления служит титан, тантал или керамика, т.к. эти материалы известны как биологически инертные и подходящие для использования в человеческой кости [2]. Недавно был опубликован систематический обзор, касающийся процента потерь имплантатов и осложнений при их использовании для восстановления одного утраченного зуба (период наблюдения не менее 5 лет). Был проведён анализ 8 исследований, который показал, что осложнения до протезирования составили 0,8%, и потеря имплантатов в течение первых 5 лет функционирования составила 2–2,5% [4].
Аналогичный систематический обзор, касающийся имплантации для изготовления протезов «overdenture [IM2]» привёл следующие цифры: 2,5% имплантатов были потеряны до протезирования и 6% имплантатов были потеряны в течение первых 5 лет функции протеза. FPD – которые опирались только на имплантаты, были составлены следующие заключения: общий процент выживаемости оральных имплантатов, поддерживающих FPD, составил 95,4% после 5 лет функционирования. Это доказательство было основано на анализе данных 10 проспективных и 5 ретроспективных когортных исследований со средним сроком контрольных наблюдений 5 лет; общий уровень выживаемости FPD, поддерживаемые дентальными имплантатами, составил 95,0% после 5 лет функционирования.
Это доказательство основано на анализе 14 исследований, включающих 1289 FPD и после 5 лет; FPD без каких-либо биологических или технических осложнений были отмечены у 61,3% пациентов после 5 лет [4]. Отсутствие осложнений было отмечено только в 4 из 21 когортного исследования; – сообщения о биологических осложнениях были различны по характеру. Анализ 8 когортных исследований показал, что периимплантиты и осложнения со стороны мягких тканей происходили у 8,6% пациентов за 5 лет; – сообщения о технических осложнениях включали перелом имплантата, осложнения, связанные с соединением абатмента и имплантата, осложнения, связанные с реставрационной конструкцией. Анализ 7 когортных исследований с периодом контрольных наблюдений 5 лет показал, что переломы имплантатов составили 0,4% за 5 лет. Осложнения, связанные с соединением имплантата и абатмента (раскручивание винта или перелом), составили 17,3% (за 5 лет). Осложнения, связанные с реставрационными работами (облицовка и перелом каркаса), составили 14% за 5 лет. Из 7% реставраций, которые были цементированы, потеря фиксации произошла в 2,9% за первые 5 лет и лет. Относительно комбинированных FPD, опирающихся на имплантаты и естественные зубы, были составлены следующие заключения: – общий процент долговечности оральных имплантатов, использованных в комбинированных FPD конструкциях, опиравшихся на имплантаты и естественные зубы, составил 90,1% за 5 лет функционирования [5]. Эти данные получены из анализа 8 когортных исследований со средним периодом контрольных наблюдений 5 лет; – общий процент долговечности FPD поддерживаемых имплантатами и естественными зубами составил 94,1% после 5 лет функции.
Эти данные получены из анализа 5 исследований, включающих 114 FPD после 5 лет; – комбинированные FPD с опорой на имплантаты и зубы не имели биологических или технических осложнений у 50% пациентов после 5 лет функции. Однако, данные об отсутствии осложнений были приведены только в 1 из 13 когортных исследований; – о биологических осложнениях в тканях рядом с имплантатами было сообщено в 2 исследованиях.
По результатам этих работ периимплантиты и осложнения со стороны мягких тканей происходили в 11,7% случаев за период 5 лет; – отчёты о технических осложнениях включали перелом имплантата, осложнения со стороны соединения абатмента и имплантата и осложнения со стороны реставрационной конструкции. Был проведён анализ 4 когортных исследований со сроком контрольных наблюдений 5 лет. Перелом имплантата наблюдался в 0,9% случаев за период 5 лет. Осложнения со стороны соединения абатмента и имплантата (раскручивание винта или его перелом) наблюдался в 4,3% случаев за период 5 лет. Осложнения со стороны реставрационной работы (сколы облицовки и перлом каркаса) наблюдались в 9,8% случаев за 5 лет. Из 9% цементированных реставраций утрата ретенции наблюдалась в 6,2% случаев (2 исследования) за 5 лет; – утрата опорного зуба наблюдалась в 3,2% случаев после 5 лет. Утрата имплантатов наблюдалась в 3,4%. Эти данные извлечены из анализа 6 пятилетних когортных исследований и 2 десятилетних когортных исследований соответственно.
Информация о связи биологических осложнений вокруг опорных зубов (кариес, перелом зуба, эндодонтические осложнения, периодонтиты) с утратой этих зубов не могла быть извлечена из этих исследований. [6]
Цель исследования
Определить статистику и динамику осложнений при дентальной имплантологии. Найти необходимые диагностические и лечебные мероприятия для увеличения срока службы имплантатов и протезных конструкций на имплантатах.
Материал и методика исследования
В исследованиях участвовала 1176 больных, которым было установлено 2448 имплантатов. Отбора пациентов не было. Во всех группах были больные с повышенным риском (курильщики, с хроническими заболеваниями в стадии компенсации, с неудовлетворительной гигиеной полости рта, бруксизмом и т.п.). Возраст больных составлял от 18 до 94 лет. Диаметр установленных имплантатов колебался от 3.0 мм до 6 мм. Длина имплантатов варьировалась от 5 мм до 18 мм. Изготовлено 1357 различных несъёмных протезных конструкций на установленных имплантатах. Использовались имплантаты, хирургические инструменты, абатменты и протезные детали системы «Green Implant Systems GmbH» Германия.
Все больные были разделены на шесть групп:
- больные с полным отсутствием зубов на одной челюсти, которым производилась имплантация 10 и более имплантатов на одной челюсти (всего 28 больных, которым было установлено 305 имплантатов) и изготовлены на установленных имплантатах FTD, где все имплантаты на одной челюсти объединялись в одну группу.
- больные с полным отсутствием зубов на одной челюсти, которым производилась имплантация от 6 до 8 имплантатов на нижней и на верхней челюсти (всего 30 больных, которым было установлено 203 имплантата) и изготовлены на установленных имплантатах FTD, где все имплантаты на одной челюсти объединялись в одну группу.
- больные с отсутствием или удалением от 2 до 8 зубов на одной челюсти, которым производилась имплантация 2 до 8 имплантатов на одной челюсти (всего 115 больных, которым было установлено 572 имплантата) и изготовлены 134 FPD, где имплантаты на одной челюсти объединялись между собой по возможности, но при этом не объединялись с естественными зубами.
- больные с отсутствием или удалением от 2 до 8 зубов на одной челюсти, которым производилась имплантация от 2 до 8 имплантатов на одной челюсти (всего 54 больных, которым было установлено 265 имплантат) и изготовлены 62 FPD на установленных имплантатах, которые соединяли с естественными зубами.
- больные с отсутствием или удалением 1 зубa на одной челюсти, установлены имплантаты с системной MULTI-LOCK (всего 534 больных, которым было установлено 594 имплантата) и изготовлены одиночные коронки 594 FSD – с винтовой или цементируемой фиксацией.
- больные с отсутствием или удалением 1 зуба, установлены имплантаты и (всего 415 больных, которым было установлено 509 имплантатов) и изготовлены 509 FSD с винтовой или цементируемой фиксацией.
Пред хирургический и хирургический этап во всех группах проводился по общепринятой методике. Через 3–6 месяцев проводилось восстановления зубных рядов (протезирование на имплантатах) постоянными конструкциями. На всех этапах лечения, во всех группах, проводилась мониторинг тканей вокруг имплантатов. Состояние кости вокруг имплантатов, оценку аспектов костно-имплантного интерфейса, таких как подвижность имплантата и также состояние протезной конструкции проверяли и замеряли по СТ, PAR и PER рентгенографии, которые производилась до операции, сразу после установки имплантата, перед раскрытием имплантатов, перед и после установки протезной конструкции [IM3] и во время профилактических осмотров.
Для оценки наличия и серьёзности заболевания мягких тканей вокруг имплантатов проводилась:
- оценка зубного налёта
- осмотр состояния слизистой оболочки, глубину зондирования в области имплантата (probing depth – PD), оценку ширины кератинизированной слизистой оболочки вокруг имплантата, тест кровоточивости при зондировании (bleeding on probing – BOP).
Статистические расчеты по всем показателям проводили во всех группах.
Периоды контрольной оценки:
- 3–6 месяцев после имплантации перед установкой протезной конструкции;
- от 36 до 60 месяцев после имплантации.
Осложнения имплантации или долговечность имплантата, или реконструкции представлен для контрольной оценки и статистическая обработка осуществлялась по следующим показателям:
- Успех имплантации (SOI): имплантаты интегрированной в челюстную кость, отсутствует подвижность и боль имплантата.
- Успех имплантации (SCI): любые осложнения отсутствуют.
- Успех имплантации (SCIB): любые биологические осложнения отсутствуют.
- Успех имплантации (SCIM): любые механические осложнения отсутствуют.
- Общий успех имплантации после лечения осложнений (GSCI): любые осложнений отсутствуют.
- Лечение осложнений имплантата (CTI): после установки имплантата и до установки постоянной протезной конструкции на имплантатах требуется проведение дополнительных клинических мероприятий.
- Лечение осложнений протезной конструкции и имплантата (CTP): после установки постоянной протезной конструкции на имплантатах требуется проведение дополнительных клинических мероприятий.
- Потеря (LOI) – имплантат не существует в момент контрольной оценки.
- Потеря (LOP) – реконструкция не существует в момент контрольной оценки.
- Неудача (FUI) имплантат или реконструкция утрачены, или имеется осложнение в момент проведения осмотра.
- Мукозит (MU) локальное поражение без утраты кости вокруг остеоинтегрированного имплантата.
- Периимплантит (PI) локальное поражение с утратой кости вокруг оссеоинтегрированного имплантата.
- Осложнения со стороны мягких тканей (CTC): свищ, избыточная припухлость, гиперплазия и т. д.
- Перелом имплантата (BI).
- Расшатывание соединения имплантата/абатмента (MIA).
- Перелом каркаса реставрационной конструкции (CMB).
- Откол облицовки реставрационной конструкции (CPB).
- Утрата ретенции реставрационной конструкции (CPF).
Этапы обследования и лечения
Пред хирургический этап во всех группах проводился по общепринятой методике. Сбор [IM4] анамнезе, общий осмотр, при необходимости общий анализ крови, диагностические модели, рентген обследование (CT, PAR и PER) и д. р. Хирургический этап во всех группах проводился по общепринятой методике [1,3]. В 21 случаях вмешательства проводились под общей анестезией. Все остальные вмешательства проводились под местной анестезией. В 59-ти случаях использовалась премедикация (Valium 5mg) для релаксации больного. [IM5] протезные конструкции. В большинстве случаях проводился разрез по прикреплённой слизистой гребня альвеолярного отростка, в некоторых случаях проводился освобождающий вертикальный разрез.

Рис. 1.* Использование в качестве окончательного сверла для типа костной ткани D1, D2
Рис. 2.* Используется в качестве окончательного сверла для типа костной ткани D1, D2
** Используется в качестве окончательного сверла для типа костной ткани D3, D4
В 16 случаях проводилась перфорация слизистой при помощи ручного или машинного «Панча» (дырокола). При удалении зубов проводилась обязательная ревизия и тщательный кюретаж лунки удаленного зуба. Создание костного ложа имплантата проводилось свёрлами с внутренним или наружным охлаждением и использовался 0,9% физиологический раствор (охлаждённый до 7–10 °С). При оборотах наконечника не более 800–1200 об./мин.
Во всех группах препарирование кости производилось под костное ложе имплантата проводилось по двум методикам:
- классическая методика (Рис. 1): маркировочным круглым бором 1,9 ммд или турбинным наконечником по гребню альвеолярного отростка делалось первичное сверление на глубину до 2–3 мм и диаметром до 2 мм. И далее костными сверлами цилиндрической формы с внутренним или наружным охлаждением 2 ммд и далее 2,8 мд и так по возрастающей. Костные сверла использовались вместе со стопперами, которые помогали в правильном выборе и получении глубины сверления. В кости D1-D2 дополнительно использовался «Countersink Surgical Drill», для расширения отверстия в области кортикальной кости. Последнее используемое сверло было на 0,5 ммд меньше диаметра устанавливаемого имплантата. В кости D3 последнее используемое сверло было на 1,0–1,5 ммд меньше диаметра устанавливаемого имплантата, а в кости D4 на 1,5–3,0 ммд.
- специальная методика (Рис. 2): маркировочным круглым бором 1,9 ммд или турбинным наконечником по гребню альвеолярного отростка делалось первичное сверление на глубину до 2–3 мм и диаметром до 2 мм. И далее костными сверлами конической формы с наружным охлаждением 1,8/2,4ммд и далее 2,0/3,2 ммд и так по возрастающей. Костные сверла конической формы со стопперами соответствует длине конического имплантата, а диаметр сверла по всей длине на 0,5 мм меньше диаметра конического имплантата. На каждый размер конического имплантата, имеется соответствующее сверло, которые помогают в правильном выборе и получении глубины и формы сверления. Соответственно уменьшают потерю кости при сверлении и создают максимальный имплантно-костный контакт. Маркировка сверла соответствует размеру конического имплантата. После последнего сверления устанавливали конический имплантат, соответствующий размеру сверла. Использовали при типах кости D3-D4.
Параллельность препарирования контролировалась хирургическим стендом или специальным хирургическим инструментом «параллель гайд сет», а также измерителем глубины и параллельности. [IM6] Имплантат вкручивался не более 20 оборотов в мин в приготовленное костное отверстие при помощи физиодиспенсера или ручного ратчета с силой вкручивания не более 45–50 Н\см2 и охлаждением имплантата 0,9% физиологическим охлажденным раствором. Имплантация проводилась в одно- или двухфазной методике, также проводилась методика непосредственной имплантации и одномоментной нагрузки на имплантатах. Все имплантаты устанавливались по возможности по методу меж кортикальной фиксации. [IM7]
При установке имплантатов использовались носитель имплантата, шестигранные ключи с шестигранником по всей длине, которые дают возможность получить визуальный контроль по позицированию внутреннего шестигранника имплантата.После установки имплантата при помощи «Навигайд системы» проводилось направленное позицирование внутреннего шестигранника имплантатов в костном ложе для создания условия параллельности между стандартными прямыми и угловыми абатментами. До операции снимались слепки, изготавливались временные несъёмные или съёмные протезы, которые устанавливали в день установки имплантатов. Винты абатмента имплантатов при одномоментной нагрузке были закручены силой не менее 35 Н\см2.Во всех группах по показаниям проводилась направленная регенерация костной ткани вокруг имплантатов (аугментация кости). При необходимости накладывались швы для сближения краев раны. Через 7–15 дней удалялись швы.
На втором этапе через 3–6 месяцев проводилось восстановления зубных рядов (протезирование на имплантатах) постоянными конструкциями. В первой и второй группах все имплантаты объединялись в одну конструкцию. Во третей группе имплантаты объединялись между собой, но не объединялись естественными зубами. В четвертой группе имплантаты объединялись между собой и объединялись с естественными зубами. В пятой группе изготавливались одиночные коронки с винтовой или цементируемой фиксацией, где имело место соединение «MULTI-LOCK» между абатментом (коронкой) и имплантатом. В шестой группе изготавливались одиночные коронки с винтовой или цементируемой фиксацией, где имело место стандартное соединение между абатментом (коронкой) и имплантатом. Винты абатмента всех имплантатов были закручены силой 20–30 Нсм2.
Во всех группах проводилась мониторинг тканей вокруг имплантатов [10]. Состояние кости вокруг имплантатов, оценку аспектов костно-имплантного интерфейса, таких как подвижность имплантата и так же состояние протезной конструкции проверяли и замеряли по СТ, PAR и PER рентгенографии, которые производилась до операции, сразу после установки имплантата, перед раскрытием имплантатов, перед и после установки протезной конструкции [IM8] и во время профилактических осмотров.
Для оценки наличия осложнений в периимплантной зоне проводилась:
- оценка зубного налёта
- осмотр состояния слизистой оболочки
- глубину зондирования в области имплантата (PD)
- оценку ширины кератинизированной слизистой оболочки вокруг имплантата
- оценку ширины кератинизированной слизистой оболочки вокруг имплантата
- состояние кости вокруг имплантатов
- подвижность имплантата.
По полученным данным проводили соответствующее лечение поддерживающей терапии (CIST).
Этот протокол включает 4 лечебных модальности:
- механическое очищение
- антисептическая обработка
- антибактериальная терапия
- регенеративная или резекционная хирургия [8,9,11,12,13].
Результаты исследования
В исследованиях участвовала 1176 больных, которые были разбиты на 6 групп. В 1 группе – 28 больных; в 2 группе – 30; в 3 группе – 115; в 4 группе – 54; в 5 группе – 534; в 6 группе – 415. Отличие групп только по количеству отсутствующих зубов, количеству и виду установленных имплантатов на одной челюсти. Во всех группах на первом этапе было установлено 2448 имплантатов. Из них 28 имплантатов не прижились или необходимо было удалить/заменить. Успех имплантации составил 98,85%. Биологические осложнения вокруг имплантатов были у 352 имплантатов (успех 85,7%).
После проведённых лечебных мероприятий потери имплантатов составил 16. Успех имплантации перед установкой протезной конструкции 99,3%.
Соответственно по группам:
- в 1 группе – установлено 305 имплантатов, неудача – 5, успех имплантации – 98,4%,потеря имплантатов после проведённых лечебных мероприятий – 3, успех перед протезированием 99%;
- в 2 группе – установлено 203 имплантатов, неудача – 5, успех имплантации – 97,5%, потеря имплантатов после проведённых лечебных мероприятий – 4, успех перед протезированием 98%;
- в 3 группе – установлено 572 имплантатов, неудача – 6, успех имплантации – 98,4% ,потеря имплантатов после проведённых лечебных мероприятий – 3, успех перед протезированием 99,5%;
- в 4 группе – установлено 265 имплантатов, неудача – 8, успех имплантации – 97%,потеря имплантатов после проведённых лечебных мероприятий – 6, успех перед протезированием 97,7%;
- в 5 группе – установлено 594 имплантатов, неудача – 2, успех имплантации – 99,7%, потеря имплантатов после проведённых лечебных мероприятий – 0, успех перед протезированием 100%;
- в 6 группе – установлено 509 имплантатов, неудача – 2, успех имплантации – 99,6%, потеря имплантатов после проведённых лечебных мероприятий – 0, успех перед протезированием 100% (Таб. 1).

Таблица 1. Осложнения и долговечность имплантата для контрольной оценки на 1-ом этапе – 3–6 месяцев после имплантации перед установкой протезной конструкции
Во всех группах на 2 этапе на 2432 имплантатах были изготовлены 1357 различных несъёмных протезных конструкций. Из 2432 имплантатов в течении 36–60 месяцев 35 имплантатов не прижились или должны были удалены/заменены. Успех имплантации был 98.6%. Биологические осложнения вокруг имплантатов и реконструкций были вокруг 464 имплантатов (80,9% успеха). Технические осложнения на несъёмных протезных конструкциях были на 394 имплантатов (71% успеха). После проведения дополнительного необходимого лечения, потеря имплантатов составила 15. Успех имплантации на втором этапе 99,4%. Потеря, из 1357, протезных конструкций на втором этапе составила 6. Успех протезирования на имплантатах составил 99,5%. Общий успех (любые осложнения отсутствуют) средне статистически составил 87,5%. (Таб. 2).
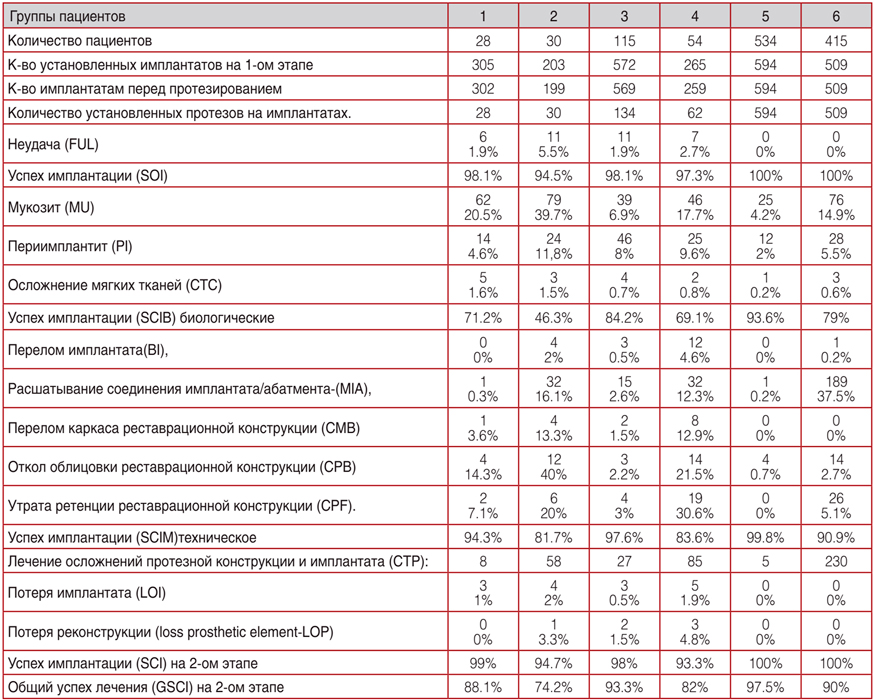
Таблица 2. Осложнения и долговечность имплантата для контрольной оценки на 1-ом этапе – 3–6 месяцев после имплантации перед установкой протезной конструкции
Соответственно по группам:
- в 1 группе из 302 имплантатов в течении 36–60 месяцев 6 имплантатов не прижились или должны были удалены/заменены. Успех имплантации был 98,1%. Биологические осложнения вокруг имплантатов и реконструкций были вокруг 81 имплантатов (71,2% успеха). Технические осложнения на несъёмных протезных конструкциях были на 8 (94,3% успеха). После проведения дополнительного необходимого лечения, потеря имплантатов составила 3. Потеря, из 28, протезных конструкций на втором этапе не было 100%. Успех имплантации на втором этапе 99%. Общий успех (любые осложнения отсутствуют) средне статистически составил 88,1;
- во 2 группе из 199 имплантатов в течении 36–60 месяцев 11 имплантатов не прижились или должны были удалены/заменены. Успех имплантации был 94,5%. Биологические осложнения вокруг имплантатов и реконструкций были вокруг 106 имплантатов (46,3% успеха). Технические осложнения на несъёмных протезных конструкциях были на 58 (81,7% успеха). После проведения дополнительного необходимого лечения, потеря имплантатов составила 4. Потеря, из 30, протезных конструкций составило 1. Успех имплантации на втором этапе 94,7%. Общий успех (любые осложнения отсутствуют) средне статистически составил 74.2%,
- в 3 группе из 569 имплантатов в течении 36–60 месяцев 11 имплантатов не прижились или должны были удалены/заменены. Успех имплантации был 98,1%. Биологические осложнения вокруг имплантатов и реконструкций были вокруг 89 имплантатов (84,2% успеха). Технические осложнения на несъёмных протезных конструкциях были на 27 (97,6% успеха). После проведения дополнительного необходимого лечения, потеря имплантатов составила 3. Потеря, из 134, протезных конструкций составило 2. Успех имплантации на втором этапе 98%. Общий успех (любые осложнения отсутствуют) средне статистически составил 93,3%,
- в 4 группе из 259 имплантатов в течении 36–60 месяцев 7 имплантатов не прижились или должны были удалены / заменены. Успех имплантации был 97,3%. Биологические осложнения вокруг имплантатов и реконструкций были вокруг 73 имплантатов (69,1% успеха). Технические осложнения на несъёмных протезных конструкциях были на 85 (83,6% успеха). После проведения дополнительного необходимого лечения, потеря имплантатов составила 5. Потеря, из 62, протезных конструкций составило 3. Успех имплантации на втором этапе 93,3%. Общий успех (любые осложнения отсутствуют) средне статистически составил 82%,
- в 5 группе из 594 имплантатов в течении 36–60 месяцев не было имплантатов, которые не прижились или должны были удалены/заменены. Успех имплантации был 100%. Биологические осложнения вокруг имплантатов и реконструкций были вокруг 38 имплантатов (93,6% успеха). Технические осложнения на несъёмных протезных конструкциях были на 5 (99,8% успеха). После проведения дополнительного необходимого лечения, потеря имплантатов не было. Потеря, из 594, протезных конструкций не было. Успех имплантации на втором этапе 100%. Общий успех (любые осложнения отсутствуют) средне статистически составил 97,5%,
- в 6 группе из 509 имплантатов в течении 36–60 месяцев не было имплантатов, которые не прижились или должны были удалены/заменены. Успех имплантации был 100%. Биологические осложнения вокруг имплантатов и реконструкций были вокруг 107 имплантатов (79% успеха). Технические осложнения на несъёмных протезных конструкциях были на 230 (90,9% успеха). После проведения дополнительного необходимого лечения, потеря имплантатов не было. Потеря, из 509, протезных конструкций не было. Успех имплантации на втором этапе 100%. Общий успех (любые осложнения отсутствуют) средне статистически составил 90%.
Клинические выводы
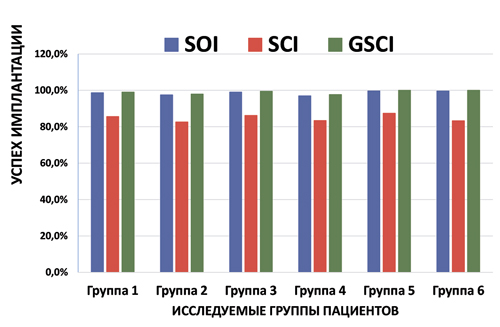
Диаграмма 1. Успех имплантации на 1-ом этапе имплантации до установки постоянной протезной конструкции

Диаграмма 2. Успех имплантации на 2-ом этапе имплантации после установки постоянных несъёмных протезных конструкций
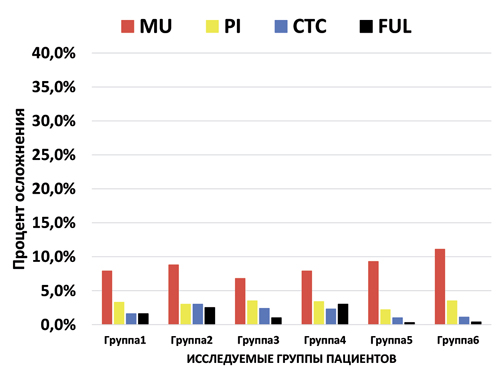
Диаграмма 3. Биологические осложнения через 3–6 месяцев после имплантации и перед установкой постоянных несъёмных протезных конструкций
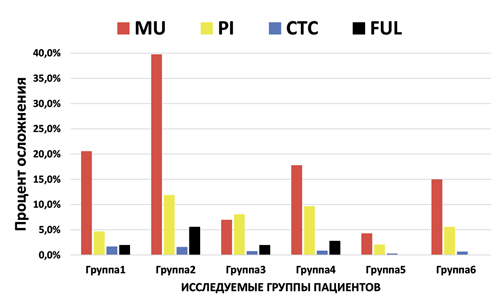
Диаграмма 4. Биологические осложнения через 36–60 месяцев после имплантации и установки постоянной несъёмной протезной конструкции
Успех имплантации на первом этапе до установки на имплантаты постоянных несъёмных конструкций во всех группах достаточно высокий и стабильный (Диаграмма 1). На первом этапе биологические осложнения (Диаграмма 3) возникли из-за того, что не было отбора пациентов. Во всех исследовательских группах были больные с факторами риска, больные с хроническими заболеваниями, курильщики и т.п. Успех имплантации на втором этапе после установки на имплантаты постоянных несъёмных конструкций во всех группах снижается (Диаграмма 2) и увеличивается процент биологических (Диаграмма 4) и технических осложнений (Диаграмма 5), по-разному в различных группах. FTD, поддерживаемые 10 и более имплантатами на одной челюсти показывают высокий уровень выживаемости имплантатов и реставраций, по сравнению с FTD, поддерживаемые менее 10 имплантатами на одной челюсти. Успех имплантации биологических и технических осложнений выше в первой группе по сравнению со второй группой (71,2% против 46,3% и 94,3% против 81,7%) за 3–5 лет функционирования. FTD, поддерживаемые 10 и более имплантатами выглядят предпочтительнее по сравнению с FTD, поддерживаемые менее 10 имплантатами. При отсутствии 10 и более зубов на одной челюсти, выбор количества имплантатов на одной челюсти для опоры FTD должен строится исходя из многих факторов: возраста больных, состояния альвеолярного отростка челюсти, зубов антагонистов, этнического происхождения, вредных привычек и т.д.
В 3 и 4 группах FPD и FBD, поддерживаемые имплантатами или имплантатами в сочетании с естественными зубами, показывают высокий уровень выживаемости имплантатов и реставраций. Однако, успех имплантации биологических и технических осложнений выше в 3 группе по сравнению с 4 группой (84,2% против 69,1% и 97,3% против 83,6%) за 3–5 лет функционирования. FPD и FBD, поддерживаемые имплантатами в сочетании с естественными зубами, показали немного больший процент технических и биологических осложнений после 4–5 лет функции. Вдобавок к возможным осложнениям, связанным с имплантатами или их компонентами, опорные зубы могут приводить к дополнительным осложнениям (расцементировка, кариес и его осложнения, перелому и рассасыванию коронковой части зуба, неприятный запах и воспаление десны) приводящим к потере опорного зуба. Исходя из этого, FPD и FBD поддерживаемые только имплантатами выглядят предпочтительнее, чем FPD и FBD с комбинированной опорой на имплантаты и естественные зубы (Диаграммы 2, 5).
В 5 и 6 группах FSD, поддерживаемые имплантатами показывают высокий уровень выживаемости имплантатов и реставраций. Однако, успех имплантации (биологических и технических осложнений) выше в 5 группе по сравнению с 6 группой (93,6% против 79% и 97,8% против 90,9%) за 4–5 лет функционирования. FSD, поддерживаемые имплантатами с «Multi-Lock» системой, дающая дополнительную поддержку супраструктуре имплантата выглядят предпочтительнее по сравнению с FSD, поддерживаемые имплантатами со стандартным соединением между имплантатом и супраструктурой.
Основной причиной осложнений в 6 группе было ослаблению соединения имплантата/абатмента (MIA), которое привело к увеличению биологических и технических осложнений в свою очередь. Причиной MIA является раскручивание винта абатмента (коронки), которое происходит в независимости от того с какой силой закручены винты, т.к. согласно закону механики – «любое циклическое или постоянное давление против часовой стрелки приводит к раскручиванию винта». При жеваниимеждуантагонистами появляются векторы направления силы во всех направлениях, включая против часовой стрелки. Которые приводят к раскручиванию винта и подвижности FSD (Диаграмма 5).
Дополнительной блокировки абатмента в имплантате предотвращает подвижность супраструктуре. Шестигранник абатмента защелкивается на круговой выступ, радиусом 0,2 мм, который имеется у всех имплантатов системы «Green Implant Systems GmbH» Германия со стандартным размером шестигранника 2,43 ммд и далее винтом шестигранник абатмента прижимается к стенке имплантата. Получаем плотное, жесткое и пассивное соединение-между имплантатом и абатментом (Рис. 3). И пока винт полностью не будет выведен, невозможно разъединить это соединение. Соединение «MultiLock» по своим техническим параметрам на усталостный перелом выше, чем стандартное соединение имплантата с абатментом (Диаграмма 6). Полученные данные подтверждают уменьшение или исключение биологических и технических осложнений при использовании соединения «Multi-Lock» (Диаграмма 7).
Рекомендации
– При отсутствии 10 и более зубов на одной челюсти, количества установленных имплантатов на одной челюсти, для опоры FTD, должно быть не менее 10.
– При отсутствии 2 до 8 зубов на одной челюсти, необходимо FPD и FBD производить поддерживаемые только имплантатами и нежелательно FPD и FBD производить с комбинированной опорой на имплантаты и естественные зубы.
– При одиночных дефектах на одной челюсти, необходимо производить FSD, поддерживаемые имплантатами с «Multi-Lock» системой, дающая дополнительную поддержку супраструктуре имплантата. Также необходимо создать плотный межзубной апроксимальный контакт между FSD и с рядом стоящими зубами, исключить латеральную нагрузку при жевании на FSD и т.п.
– После успешного имплантационного лечения пациентам следует предлагать индивидуальную программу поддерживающего ухода.
– Рекомендуется систематический и продолжающийся мониторинг состояния тканей вокруг имплантата для диагностики здоровья или болезни периимплатационных тканей. Рекомендуемые параметры для оценки наличия и серьёзности заболевания включают: наличие налёта и зубного камня, PD в области имплантата, наличие ВОР, наличие нагноения и, если показано, рентгенографическое исследование.
– Отсутствие ВОР может означать стабильный статус мягких тканей вокруг имплантата, подобно тому, как отсутствие ВОР означает здоровое состояние тканей пародонта. Поэтому может быть рекомендована периодическая регистрация этого параметра при небольшой силе зондирования (0,2–0,25N) для контроля состояния мягких тканей.
– Наличие периимплантной кератинизированной слизистой оболочки обязательно. В случае отсутствия кератинизированной слизистой оболочки вокруг имплантата, необходимо проведение трансплантации мягких тканей.
– Общие протоколы поддерживающей терапии CIST рекомендуется проводить по следующей схеме:
- Протокол 1 – является начальным, когда имеются налёт и ВОР, но PD составляет 3 мм или менее. В этом случае пациента повторно инструктируют по гигиене полости рта и мотивируют начать и продолжать поддерживающий уход. Выполняется механическое очищение с использованием неметаллических кюреток, проводится полировка резиновым кольцом и неабразивной полирующей пастой.
- Протокол 2 – когда PD составляет от 4 до 5 мм, состоит в механическом очищение с использованием неметаллических кюреток, проводится полировка резиновым кольцом и неабразивной полирующей пастой и главное антисептической обработке с использованием хлоргексидина диглюконата, обычно в форме полосканий полости рта 0,1%–0,2% хлоргексидина в течение 30 секунд в количестве приблизительно 10 мл, в форме местных аппликаций геля хлоргексидина (0,2%) и/или сухой формы хлоргексидина (0,2%) – периочипса и/или местных ирригаций хлоргексидина (0,2%) 2 раза в день в течение 3–4 недель.
- Протокол 3 – когда PD более 5 мм. Следует проводить рентгенографию в дополнение к клиническому обследованию. Лечение состоит в механическом очищение с использованием неметаллических кюреток, полировка резиновыми кольцами и неабразивными полирующей пастой, антисептической обработкой с использованием хлоргексидина диглюконата, обычно в форме полосканий полости рта 0,1%–0,2% хлоргексидина в течение 30 секунд в количестве приблизительно 10 мл, в форме местных аппликаций геля хлоргексидина (0,2%) и/или сухой формы хлоргексидина (0,2%) – периочипса и/или местных ирригаций хлоргексидина (0,2%) 2 раза в день в течение 3–4 недель и общей терапией, которая состоит в назначении агументина (по 500 mg 3 раз в день) в течение 7–10 дней и метронидазола (250 mg 4 раза в день) в течение 5–7 дней. Местное лечение может включать местное применение антибиотиков при использовании механизма контролируемого высвобождения в течение 10 дней, например, тетрациклиновые нити и миноциклиновые микросферы системная или местная терапия антибиотиками применима. После завершения вариантов 1, 2 и 3 может быть рассмотрен хирургический подход 4.
- Протокол 4 – хирургическое лечение периимплантитов следует сочетать с общей антибактериальной терапией, деконтаминацией или очищением поверхности оголённой части имплантата или заменой верхней части имплантата (префикс система имплантата плюс) или заменой всего имплантата. Если избрано регенеративное лечение, то может быть рассмотрено применение мембранной техники изолированно или в комбинации с трансплантацией аутогенных костных частиц и/или заменителей костной ткани. Резекционная хирургия может быть рассмотрена, когда дефект вокруг имплантата не подходит для проведения регенеративных техник [8,9,10,11].
Выводы
После 3–5 лет, 1176 пациентов остаются в исследовании. Из 2448 имплантатов выжили 2432 на этапе до нагрузки постоянными несъемными протезными конструкциями (99,3%). И на следующий период наблюдения выжили 2417 имплантатов (99,4%) и из 1357 постоянных несъемных протезных конструкций в наблюдении остались 1351 (99,6%). Общий показатель успеха 98,7%.
Потеря маргинальной кости вокруг имплантата остается на низком уровне, начиная от 0,15 мм (медиальной) до 0,35 мм (дистальной) между 1- и 5-летних последующих наблюдений. Изменений в мягких тканях вокруг имплантатов зависит в основном от правильного выбора лечения (количества и типа имплантатов, протезной конструкции и т.п.) и постоянного мониторинга за пациентом. Постоянная проблема раскручивания винта абатмента, решается при выборе имплантата с дополнительной блокировкой абатмента в имплантате, объединении имплантатов в одну конструкцию и т.п. Уменьшение биологических и технических осложнений при имплантации, зависит не только от врача протезиста, но и от врача хирурга в выборе количества и вида имплантатов на одной челюсти.
Замечания по терминам:
- (CT) Компьютерная томография.
- (PAR) Панорамная рентгенограмма.
- (PER) Периапикальная рентгенограмма.
- (SOI) Успех имплантации: имплантат интегрирован в челюстную кость, отсутствует подвижность и боли в имплантате.
- (SCI) Успех: элемент (имплантат или реконструкция) представлен для контрольной оценки и любые осложнения.
- (SCIB) отсутствуют, Успех: элемент (имплантат или реконструкция) представлен для контрольной оценки и любые биологические осложнения отсутствуют.
- (SCIM) Успех: элемент (имплантат или реконструкция) представлен для контрольной оценки и любые технические.
- (GSCI) осложнения Общий успех: отсутствуют, элемент (имплантат или реконструкция) представлен для контрольной оценки и осложнения.
- (LOI) Потеря имплантата: отсутствуют, имплантат не существует в момент контрольной оценки.
- (LOP) Потеря реконструкции: реконструкция не существует в момент контрольной.
- (CTI) Лечение оценки, осложнений имплантата: после установки имплантата и до установки постоянной протезной конструкции на имплантатах требуется проведение дополнительных.
- (CTP) клинических Лечение мероприятий, осложнений протезной конструкции и имплантата: после установки постоянной протезной конструкции на имплантатах требуется проведение дополнительных.
- (FUI) клинических Неудача: элемент мероприятий, (имплантат или реконструкция) утрачены или имеется осложнение в момент проведения.
- (MU) Мукозит осмотра, локальное поражение без утраты кости вокруг остеоинтегрированного.
- (PI) Периимплантит имплантата, локальное поражение с утратой кости вокруг оссеоинтегрированного.
- (CTC) осложнения со имплантата, стороны мягких тканей свищ, неправильное заживление раны,избыточная припухлость, гиперплазия и т.д.
- (FPD) частичная несъёмная протезная.
- (FTD) конструкция, полная несъёмная протезная.
- (FBD) конструкция, мостовидная несъёмная протезная.
- (FSD) одиночная конструкция, коронка.
- (BI) перелом имплантата.
- (MIA) расшатывание соединения имплантата/абатмента.
- (CMB) перелом каркаса реставрационной.
- (CPB) откол конструкции, облицовки реставрационной.
- (CPF) конструкции, утрата ретенции (расцементировка реставрационной конструкции).
- (PD) глубину зондирования в области.
- (BOP) имплантата, тест кровоточивости при зондировании.
- (MDP) механическое очищение.
- (AC) антисептическая обработка.
- (AT) антибактериальная терапия.
- (RS) регенеративная или резекционная.
- (CIST) хирургия, поддерживающая и препятствующая осложнениям терапия.
Литература
1. Мушеев И.У., ОлесоваВ.Н., Фромович О.; Практическая дентальная имплантология.
2. Мушеев И.У., Применение сплавов титана в клинике ортопедической стоматологии и имплантологии. Дисс… доктора мед. наук; Москва, 2008, 266с.
3. Кулаков А.А., Клиническая имплантологии: Теория и практика. Москва, 2006, 368с.
4. Berglundh T, Persson L, Klinge B. Систематический обзор доли биологических и технических осложнений в имплантационной стоматологии. Данные из перспективных долевых исследований при сроке наблюдений не менее 5 лет. J Clin Periodontol 2002;29(suppl 3):197-212.
5. Pjetursson BE, Tan K, Lang NP, Egger M, Zwahlen M. Систематический обзор уровня выживаемости и осложнений частичных несъёмных протезов (FPD) при сроке наблюдения не менее 5 лет. Часть 1. FPD с опорой на имплантаты. Clin Oral Implant Res 2004; 15:625-642.
6. Lang NP, Pjetursson BE, Tan K, Bragger U, Zwahlen M. Систематический обзор уровня выживаемости и осложнений частичных несъёмных протезов (FPD) при сроке наблюдения не менее 5 лет. Часть 2. Комбинированные FPD с опорой на имплантаты и зубы. Clin Oral Implant Res 2004; 15:643-653.
7. Lang NP, Wilson TG, Corbet EF. Биологические осложнения дентальных имплантатов: их профилактика, диагностика и лечение. Clin Oral Implant Res 2000; 11(supply 1):146-155.
8. Гожий А.Г., Профилактика заболеваний, обусловленных электрохимическими процессами в полости рта при ортопедическом лечении.Дисс канд.мед.наук.Москва,1997,136с.
9. Schou S, Berglundh T, Lang NP. Хирургическое лечение периимплантитов. J Oral Maxillofac Implants 2004;19(suppl):140-149. 10. Salvi GE, LangNP. Параметры диагностики для мониторинга состояния тканей в области имплантата. Int J Oral Maxillofacial Implants 2004; 19(supply):116-127.
11. Heitz-Mayfield LJA, Lang NP. Антибактериальное лечение периимплантитов. J Oral Maxillofacial Implants 2004;19(supply):128-139.
12. Klinge B, Gustafsson A, Berglundh T. Систематический обзор эффективности антибактериальной терапии при лечении периимплантитов. J Clin Periodontol 2002;29(suppl 3):213-225. Москва;2008;500стр.3:126-194.
10. Testori T, Meltzer A, Fabbro M, Zuffetti F, Troiano M, Francetti L, Weinstein RL. Immediate occlusal loading of Osseotite implants in the lower edentulous jaw. A multicenter prospective study. Clin Oral Implant Res 2004; 15: 278-84.
11. Gatti C, Haefliger W, Chiapasco M.Implant related mandibular overdenture with immediate loading: prospective study of ITI implants. Int J Oral Maxillofac Implants 2000; 15: 383-8.
12. Клинико-рентгенологическая оценка эффективности спиралевидных имплантатов для непосредственной и ранней нагрузки // Материалы VI Российского научного форума «Стоматология 2004», 14-17 декабря – Москва – стр. 219-220 (Мушеев И.У., Гарафутдинов Д.М., Поздеев А.И., Яночкина Н.С.)
13. Выносливость переимплантатных тканей к функциональным нагрузкам в зависимости от сроков нагрузки имплантатов // Материалы VI Российского научного форума «Стоматология 2004», 14-17 декабря – Москва – стр. 221-222 (Мушеев И.У., Маркин В.А., Магамедханов Ю.М., Долидзе Т.Т., Поздеев А.И., Яночкина Н.С.)
14. Клиническая оценка одномоментной нагрузки внутрикостных имплантатов на верхней челюсти // Российский вестник дентальной имплантологии – 2007 – № 3/4 (15/16) – с. 132-138 (Мушеев И.У.)